Você precisa agendar um exame de vista pela primeira vez na vida ou faz anos que não visita um oftalmologista e está com dúvidas sobre como será sua consulta? Então, esse artigo é para você!
Nele, vamos falar um pouco mais sobre os procedimentos que podem ser feitos no consultório do especialista em saúde ocular, se você precisa se preparar de alguma forma para a sua realização e se é preciso se preocupar com sentir dor.
Para já adiantar, podemos dizer que não é necessário se preocupar com nada! A consulta com um oftalmologista é bem tranquila, não causa dor e não exige maiores preparações. Continue lendo para saber mais e saiba o que esperar do seu exame de vista.
Leia também: 7 coisas para saber antes de marcar sua consulta oftalmológica
Como é feito o exame de vista?
Apesar de ser chamado de exame de vista, um exame oftalmológico envolve diversos procedimentos para avaliar a saúde ocular, investir algum sintoma (se houver) ou realizar um diagnóstico de forma precoce.
Confira quais são os principais exames realizados e veja como eles são feitos.
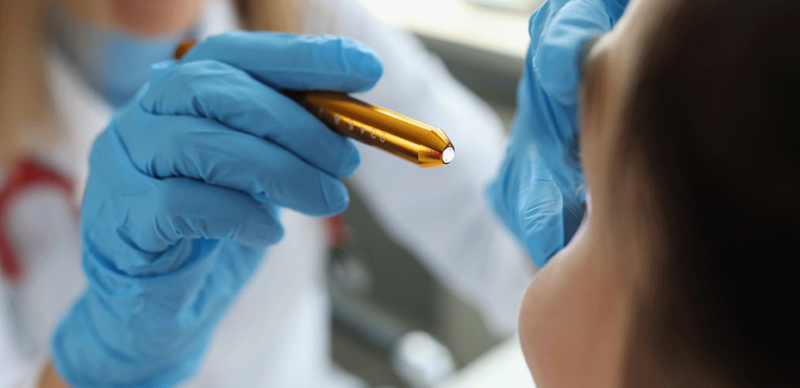
Motilidade ocular
O exame de vista de motilidade ocular é aquele que avalia a movimentação dos olhos. Para isso, o médico utiliza um item, como uma caneta ou uma pequena lanterna, levando de um lado para o outro para identificar se há problemas no alinhamento dos olhos.
O procedimento é rápido, não causa nenhum desconforto e auxilia a diagnosticar:
- problemas na musculatura ocular;
- desvios nos olhos e
- estrabismo.
Nesse momento, o oftalmologista também realiza uma análise da parte visível do olho, verificando se há sintomas, como vermelhidão, sinais de infecção, presença de sangramentos e outros pontos que indicam doenças.
Dê play na nossa live com os doutores Alexandre Rosa e Renato Palácios e Dra. Thais Mendes e saiba mais sobre saúde ocular e os principais sintomas que indicam que há algo de errado.
Reflexo de pupila
Realizado junto com o teste de motilidade, o exame de vista de reflexo pupilar é aquele em que uma pequena luz é direcionada para cada olho para avaliar se a pupila consegue se contrair e dilatar em diferentes momentos.
Caso o tempo de resposta seja maior do que esperado ou o reflexo esteja ausente, é um sinal que há lesões na retina ou problemas no nervo óptico.
Vale ressaltar que nesse procedimento pessoas mais sensíveis à luz podem sentir um leve desconforto temporariamente durante a realização do exame.
Campimetria por confrontação
O nome desse exame de vista é complexo, mas ele é muito simples e rápido. Basicamente, o médico utiliza suas mãos para definir qual é o campo de visão.
Então, o paciente fica sentado, com um dos olhos cobertos e o outro fixo em um ponto central, e precisa informar o especialista quando ele não consegue mais enxergar a mão do médico com clareza. O mesmo processo é repetido com o outro lado.
A partir dele é possível identificar anormalidades no campo visão, que podem ser causadas por problemas:
- na retina;
- na pressão intraocular, causando o glaucoma e
- neurológicos.
Esse procedimento é ainda mais importante para pacientes que já contam com diagnóstico das condições citadas acima.
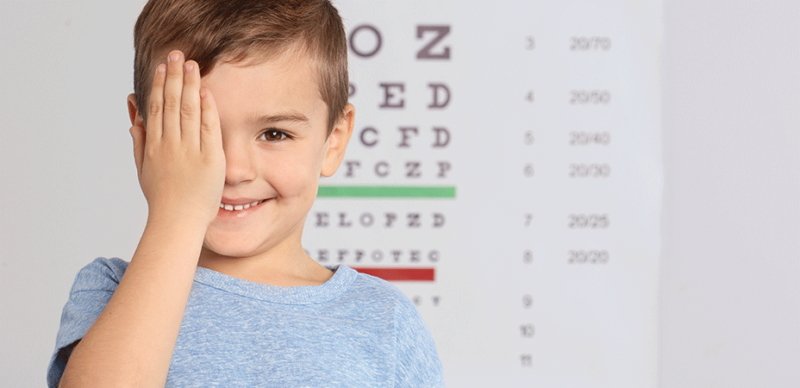
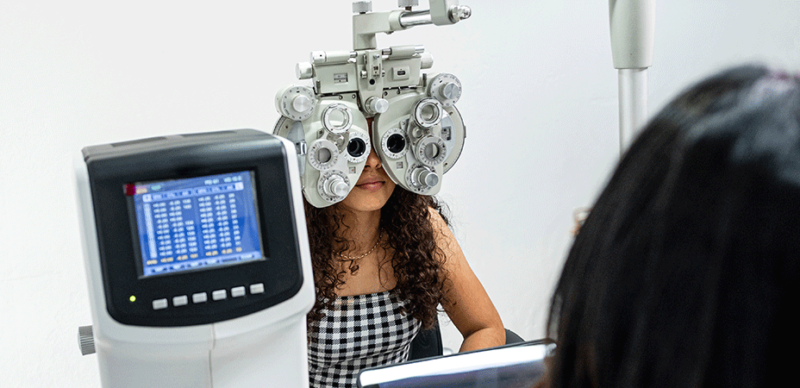
Exame de refração
Também conhecido como apenas exame de vista, esse procedimento analisa a acuidade visual de um paciente. Em outras palavras, ele avalia se há dificuldades para ver de perto ou de longe.
Para isso, o paciente se senta na frente de um aparelho e precisa ler um painel com letras em diferentes tamanhos. Caso tenha dificuldade, o médico troca a lente do equipamento até encontrar uma que corrija o seu problema. O procedimento também é indolor.
A partir dos resultados, o paciente saberá se precisa usar óculos ou lentes de contato. Veja a nossa live completa sobre o tema e tire suas dúvidas.
Fundoscopia direta
A fundoscopia também é um exame de vista básico que deve ser realizado durante a consulta com um oftalmologista. Ela permite que o profissional avalie o fundo do olho, mais especificamente o nervo óptico, e a mácula, facilitando o diagnóstico de doenças que afetam essas estruturas.
É necessário usar colírio para dilatar a pupila do paciente e projetar uma luz dentro do seu olho. A reflexão da luz, então, permite a análise da parte posterior do globo ocular.
O procedimento é simples e não causa dor, mas, por exigir a dilatação da pupila, o paciente pode ter dificuldades para enxergar claramente. Por isso, recomenda-se que vá acompanhado e não dirija ou ande sozinho após o exame de vista.
Esses são os procedimentos básicos realizados por um oftalmologista. Em alguns casos, o médico pode solicitar outras avaliações, como:
- tonometria: analisa a pressão ocular do paciente, auxiliando no diagnóstico de glaucoma;
- gonioscopia: permite a visualização da área entre a íris e a córnea e
- mapeamento de retina: para investigar se há lesões ou anormalidades na retina.
Conheça outros exames oftalmológicos no vídeo abaixo.
Agora que você já sabe como é um exame de vista, não perca mais tempo e agende o seu. Nós, da RetinaPro, contamos com uma equipe altamente qualificada para prestar serviço especializado de oftalmologia em Belém.
Entre em contato e marque sua consulta.
E para mais conteúdos desse tipo, nos siga no Facebook, Instagram, YouTube e Spotify.
Tudo sobre vasculite retiniana
A vasculite retiniana é o termo utilizado dentro da oftalmologia para se referir a qualquer tipo de inflamação que ocorre nos vasos sanguíneos da retina, a estrutura localizada na parte posterior do olho. Essa inflamação pode ocorrer por diversos motivos, como consequência de uma infecção, de uma reação do sistema imune, do desenvolvimento de tumores ou ainda sem nenhuma causa aparente.
Independente do tipo, é importante procurar um oftalmologista quanto antes para evitar complicações, que podem envolver hemorragias, vazamentos de líquidos, bloqueio dos vasos sanguíneos ou ainda a morte das células da retina. Continue lendo esse artigo para saber mais e tirar suas dúvidas sobre vasculite retiniana.
O que é vasculite retiniana?
Dentro da medicina, há diversos termos que utilizamos para falar sobre doenças e condições de saúde. Um exemplo disso são os problemas terminados em “ite”, como vasculite, que designam uma inflamação.
Já o prefixo “vascul” representa a área do corpo que é atingida. Nesse caso, são os vasos sanguíneos. Em outras palavras, a vasculite retiniana é o nome dado à condição caracterizada pela inflamação dos vasos sanguíneos da parte posterior do olho, na estrutura chamada retina.
Esse problema não é tão comum, afetando, de acordo com o periódico eOftalmo, 1 a 2 pessoas a cada 100.000 habitantes nos Estados Unidos. Ele pode ocorrer apenas em um olho, mas a forma bilateral é mais comum.
Quais são as causas da vasculite retiniana?
A vasculite retiniana pode ocorrer por diversos motivos. Ainda de acordo com o periódico eOftalmo, cerca de 15% dos casos de uveíte (inflamação da úvea) contam com evidências desse problema.
Além disso, a doença também está relacionada com algumas infecções, como:
- sarcoidose: também chamada de doença de Besnier-Boeck. Não é comum no Brasil;
- tuberculose: quando a bactéria atinge os olhos;
- citomegalovírus: vírus da mesma família da catapora e da herpes, e
- HIV: já que o vírus pode danificar os tecidos oculares.
A inflamação também pode ocorrer como uma reação do sistema imunológico, como ocorre na granulomatose de Wegener e no lúpus eritematoso sistêmico. Dê play na nossa live abaixo e saiba mais sobre a influência de doenças reumáticas nos olhos.
Tumores, parasitas, doenças oclusivas e inflamações em outras estruturas oculares também podem ser a causa da vasculite retiniana. Vale ressaltar ainda que há casos sem nenhuma causa aparente.
Saiba mais: Conheça 6 doenças que causam a inflamação dos vasos da retina!
Como é feito o diagnóstico?
A vasculite retiniana, em primeiro momento, não apresenta sintomas, o que dificulta o seu diagnóstico. Mas, com o avanço da inflamação, o paciente pode se queixar de:
- visão turva;
- mudanças na percepção das cores;
- moscas volantes;
- flashes.
Em alguns casos, também há a redução da visão de cores e desconforto ocular. É importante frisar aqui que, dependendo da causa, pode haver sintomas em outras áreas do corpo. No caso de tuberculose, por exemplo, o paciente pode ter tosse ou febre, por exemplo.
Na presença de manifestações que indicam vasculite retiniana, é necessário consultar um oftalmologista, que realizará exames para avaliar os vasos sanguíneos da parte posterior do olho, como:
Dê play na nossa live sobre exames e saiba mais sobre cada um desses procedimentos.
Alguns médicos podem também solicitar exames para identificar a presença de doenças infecciosas ou autoimunes, auxiliando no diagnóstico.
É possível curar a vasculite retiniana?
A vasculite retiniana, em muitos casos, pode ser curada. Quando a inflamação é uma consequência de uma infecção, basta eliminar o vírus, bactéria ou agente causador do organismo.
Já quando a inflamação é uma consequência de um processo autoimune ou doenças oclusivas, só é possível controlá-la. Isso pode ser feito a partir de medicamentos ou procedimentos, dependendo do nível de seriedade da condição.
A vasculite, então, torna-se crônica e deve ser acompanhada de forma frequente por uma equipe multidisciplinar. É importante frisar aqui que a vasculite retiniana pode ter algumas manifestações que exigem intervenção rápida, como é o caso de:
- hemorragias;
- oclusão vascular;
- inchaço da região central da retina;
- descolamento de retina;
- formação de membrana epirretiniana;
- glaucoma neovascular e
- formação de vasos sanguíneos de forma anômala.
Em todos esses casos, o paciente deve passar por uma avaliação oftalmológica completa para analisar sua saúde ocular. Se necessário, deverá realizar uma intervenção para evitar complicações, como a cegueira ou a morte das células da retina.
Se você tem algum sintoma dessa inflamação, não deixe de agendar uma consulta com um especialista para iniciar quanto antes o tratamento. Conte conosco para isso. Somos referência no norte do país em retinopatias e temos uma equipe altamente qualificada para atender você.
Para ver mais conteúdos sobre saúde ocular, siga-nos no Facebook, no Instagram, no YouTube e no Spotify.
Ebook: Retinopatia Diabética
A retinopatia diabética é uma doença que afeta a visão de pessoas com diabetes e idade entre 16 e 64 anos. Essa é uma das principais causas de cegueira em adultos no Brasil e pode ser classificada em RD proliferativa e RD não proliferativa.
Para lhe ajudar a conhecer mais sobre o tratamento dessa doença com Ranibizumabe, preparamos um guia com as principais informações.
Ebook: Oclusão da Veia da Retina
A Oclusão da Veia da Retina (OVR) é a obstrução da veia retiniana que impede o retorno do sangue para a circulação corporal. Essa doença pode ser dividida em central e de ramo, conforme o tipo de vaso sanguíneo afetado. Além disso, a OVR é uma das principais causas de cegueiras no mundo e costuma afetar pessoas com mais de 65 anos.
Para lhe ajudar a conhecer mais sobre a doença e como é feito o tratamento com Ranibizumabe, preparamos um guia com as principais informações sobre o assunto.
Curso sobre Lentes Intraoculares com Dr. Renato Palácios
A catarata é uma doença comum na terceira idade e se caracteriza pela opacidade ou branqueamento do cristalino.
Para conhecer mais sobre essas lentes e como elas tratam a doença, inscreva-se no nosso curso exclusivo.
O conteúdo é gratuito!
Clique no botão abaixo e faça sua inscrição.
Curso sobre o Glaucoma com a Dra. Izabela Almeida
O glaucoma é um grupo de doenças que se origina através de uma lesão no nervo óptico, e é uma das maiores causas de cegueira do mundo.
Para conhecer mais sobre a doença e o seu tratamento, inscreva-se em nosso novo curso exclusivo.
O conteúdo é gratuito!
Clique no botão abaixo e faça sua inscrição.
Vitrectomia: saiba mais sobre o pós-operatório
A vitrectomia é uma cirurgia indicada para o tratamento de algumas doenças oculares, como o descolamento de retina. Durante esse procedimento, todo o fluido gelatinoso e transparente, que fica no centro do globo ocular, é retirado, podendo ser substituído por um gás ou ainda por óleo de silicone.
Para aumentar a eficácia do tratamento realizado, alguns cuidados são necessários após a sua realização, como ficar com o rosto virado para baixo, o que aumenta a pressão na parte posterior do olho e auxilia na colagem da retina.
Quer saber mais e conferir nossas dicas para se preparar para o pós-operatório da vitrectomia? Continue lendo e tire suas dúvidas.
O que é a vitrectomia?
Como já falado, a vitrectomia é o procedimento que remove o gel vítreo, que ocupa a maior parte do globo ocular, fazendo com que as estruturas fiquem onde elas deveriam. Mas, às vezes, algumas partes do olho acabam se descolando desse fluido, como ocorre no descolamento de retina.
Em outros casos, a retina pode apresentar um problema, como a formação de um buraco ou de qualquer tipo de lesão, ou ainda pode ocorrer uma hemorragia nessa estrutura. E como essa parte está localizada na porção posterior do olho, ela é de difícil acesso, obrigando os oftalmologistas a retirarem o gel que preenche o globo ocular para acessá-la e realizar o procedimento desejado.
Após essa etapa, o fluido é substituído por óleo de silicone ou por um gás para pressionar as partes do olho, o deixando no seu estado natural. A escolha dependerá diretamente do procedimento realizado.
O gás tende a sair de forma gradual e o óleo de silicone precisa ser retirado após um período, que também dependerá do tratamento que foi realizado.
A partir desse procedimento, é possível:
- evitar a perda da visão;
- aumentar a qualidade de vida, e
- tratar retinopatias.
Se você deseja saber mais sobre a vitrectomia, dê play no vídeo abaixo e confira a explicação da Dra. Thais Mendes:
Quais são as recomendações pós-operatórias?
Após a realização da vitrectomia, o paciente precisa ter alguns cuidados para aumentar as chances da cirurgia ser bem sucedida. É de extrema importância perguntar para o seu oftalmologista quais práticas devem ser incluídas na sua rotina. Uma vez que as orientações desse artigo são gerais e podem não ser recomendadas para todos os pacientes.
As indicações também podem mudar de acordo com o problema que levou a realização do procedimento, assim como da substância utilizada para o preenchimento do globo ocular. Mas, normalmente, elas envolvem:
- usar colírios anti-inflamatórios e antibióticos;
- evitar qualquer tipo de esforço físico;
- não viajar de avião ou visitar locais com diferença de altitude;
- manter a cabeça em uma posição para baixo, chamada de face down, entre 7 e 15 dias, podendo variar.
Além disso, é essencial realizar os retornos no prazo correto para que o oftalmologista responsável pelo caso faça uma avaliação e dê orientações personalizadas para o seu caso.
Veja mais orientações pós-operatórias no vídeo abaixo:
Quais são as etapas de recuperação da vitrectomia?
Após a realização da cirurgia, o paciente terá sua visão bem comprometida. É totalmente normal, afinal, foi retirada uma estrutura ocular e algum procedimento foi feito na parte posterior do olho.
Durante as duas primeiras semanas, isso tende a se normalizar. Nesse período, deve-se fazer repouso total, seguindo a orientação do posicionamento da cabeça do seu médico.
Já na terceira e quarta semana, o paciente apresenta um quadro melhor, mas a sua visão ainda pode estar um pouco comprometida. Nesse período, o operado já pode viajar de avião ou ir para um local com diferença de latitude, desde que se consulte anteriormente com o seu médico.
As atividades regulares podem ser retornadas, geralmente, em até 2 meses, mas há casos em que esse período é maior por alguma predisposição a complicações.
Se você deseja saber mais sobre a vitrectomia, dê play no vídeo abaixo e confira a nossa live completa sobre o tema:
E caso você more em Belém e queira avaliar o seu caso para entender se precisa realizar esse procedimento, conte conosco. Entre em contato para agendar uma consulta com um de nossos especialistas.
Para mais conteúdos desse tipo, nos siga no Instagram e no Facebook.
Curso sobre Catarata com o Dr. Lucciano Norat
Entenda tudo o que envolve o surgimento da Catarata, uma doença ocular bastante comum na terceira idade, mas que pode ser facilmente revertida.
O conteúdo é gratuito!
Clique no botão abaixo e faça sua inscrição.
Curso sobre Doença de Mácula com a Dra. Thais Mendes

Entenda tudo o que envolve a doença de mácula, como funciona o diagnóstico, tração vítreo e mais sobre o tratamento.
O conteúdo é gratuito!
Clique no botão abaixo e faça sua inscrição.
Quais são as indicações da cirurgia de retina?

A cirurgia de retina é um termo amplo para se referir a qualquer procedimento cirúrgico realizado nessa estrutura do olho. A retina está localizada na parte de trás do globo ocular e tem como principal função captar a luz, transformá-la em sinais e enviá-los para o cérebro, o que nos permite ver aquilo que está no campo de visão.
Assim como qualquer parte do nosso corpo, a retina pode ser afetada por diversas doenças que fazem com que ela não funcione como deveria. Em alguns casos, não há nada que se possa fazer, mas em outros recomenda-se a realização de procedimentos para auxiliar na recuperação do paciente e, consequentemente, na melhora ou retorno da visão.
A técnica, os instrumentos, a forma de realização e as orientações pré e pós-operação podem variar bastante, dependendo diretamente do problema.
Para falar mais sobre a cirurgia de retina e mostrar quais são os principais procedimentos que podem ser realizados nessa parte do olho, criamos esse artigo. Continue lendo e saiba mais.
Quais problemas oculares motivam a cirurgia de retina?
Antes de saber mais sobre os problemas oculares que podem necessitar de cirurgia de retina, é importante entender mais sobre essa estrutura ocular. Dê play no vídeo abaixo e veja uma explicação completa.
Assim como falado no vídeo, existem diversas doenças que podem afetar essa parte do olho e podem exigir a realização da cirurgia de retina. Saiba mais detalhes sobre cada uma delas:
Descolamento de retina
O descolamento de retina ocorre quando essa parte se descola dos tecidos que a suportam, o que a faz ficar “solta” dentro do globo ocular. Esse problema é considerado uma emergência, uma vez que pode levar o paciente a cegueira de forma irreversível.
Quer saber mais sobre o descolamento da retina? Então, assista ao vídeo abaixo.
Retinopatia diabética e hipertensiva
A retinopatia diabética e a hipertensiva também são doenças que podem levar à cirurgia de retina. Essas enfermidades ocorrem como consequência da diabetes e da pressão alta, respectivamente, causando danos aos vasos sanguíneos que ficam na parte posterior do olho e, consequentemente, prejudicam o recebimento de sangue da retina.
Se você quer saber mais sobre a retinopatia diabética confira nossa live completa sobre o tema.
Também fizemos uma live sobre a retinopatia hipertensiva. Dê play e confira.
Essas são as doenças mais comuns, mas existem outros problemas que também podem exigir a realização da cirurgia de retina, como:
- hemorragia vítrea: hemorragias na parte posterior do olho;
- buraco na mácula: formação de buracos na região central da retina e
- membrana epirretiniana: formação de uma membrana fina na frente da retina.
Quando a cirurgia de retina é indicada?
A cirurgia de retina pode ser recomendada como tratamento para todas as doenças citadas acima. No caso do descolamento de retina, por exemplo, recomenda-se quando quase toda a estrutura está descolada, o que impede que ela seja fixada novamente apenas com o laser.
E para a retinopatia diabética e hipertensiva, o procedimento é recomendado para os casos mais sérios. O mesmo vale para a hemorragia vítrea.
Já nos casos de buraco na mácula e da membrana epirretinana, a cirurgia de retina é recomendada para a maioria dos pacientes.
Quais são os tipos de cirurgia de retina?
Há, basicamente, três tipos de cirurgia de retina. São elas:
- retinopexia pneumática: injeção de gás na parte de trás do globo ocular;
- introflexão escleral: ao invés de entrar no olho, utiliza-se um tipo de faixa para apertar, o que permite que a retina se fixe no lugar que deveria e
- vitrectomia posterior: utiliza-se um equipamento moderno com instrumentos que entram no olho e permitem a retirada do “gel”.
Vale ressaltar que, além desses três tipos, outro procedimento amplamente utilizado na oftalmologia é o laser, que não é considerado uma cirurgia em si, mas um procedimento ambulatorial.
Quais são as orientações pré e pós-operação?
As orientações pré e pós-operação dependerão diretamente da técnica utilizada e da doença do paciente. Mas, de forma geral, antes do procedimento, deve-se:
- realizar todos os exames solicitados pelo médico;
- tomar os medicamentos indicados, se houver;
- utilizar os colírios como orientado, se houver;
- não ingerir bebida alcoólica um dia antes do procedimento e
- fazer jejum.
Já no pós-operatório, é importante:
- evitar esfregar os olhos;
- não fazer exercícios físicos pesados;
- ficar em repouso;
- permanecer na posição que o médico orientar, que pode ser com o rosto virado para baixo;
- ter uma boa higiene e
- realizar o retorno conforme combinado.
Essas são orientações gerais. É indispensável que você converse e pergunte as indicações para o seu caso, considerando a técnica utilizada e a sua enfermidade.
Se você deseja ver mais informações sobre a cirurgia de retina, confira a nossa live especial sobre o tema. Basta dar play no vídeo abaixo.
Caso você more em Belém ou região e esteja procurando por um cirurgião oftalmológico, entre em contato conosco para conhecer nossos especialistas e agendar uma consulta.
Além disso, não deixe de seguir o nosso YouTube, Instagram e Facebook para ver mais conteúdos desse tipo.
Edema cistoide de mácula: saiba mais sobre essa doença!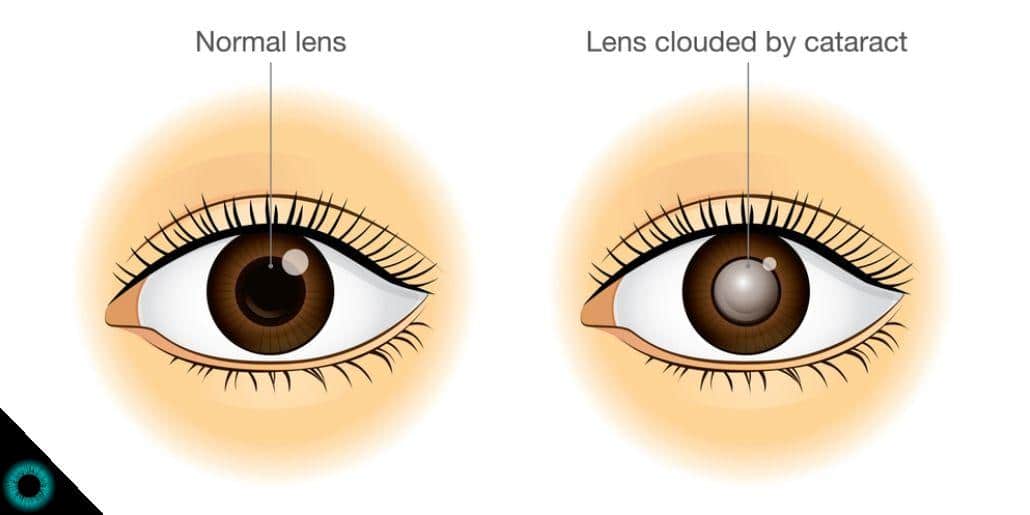
Edema cistoide de mácula é uma doença ocular que ocorre em parte da retina. A mácula é a porção central da retina responsável pela visão dos detalhes. (mais…)